|
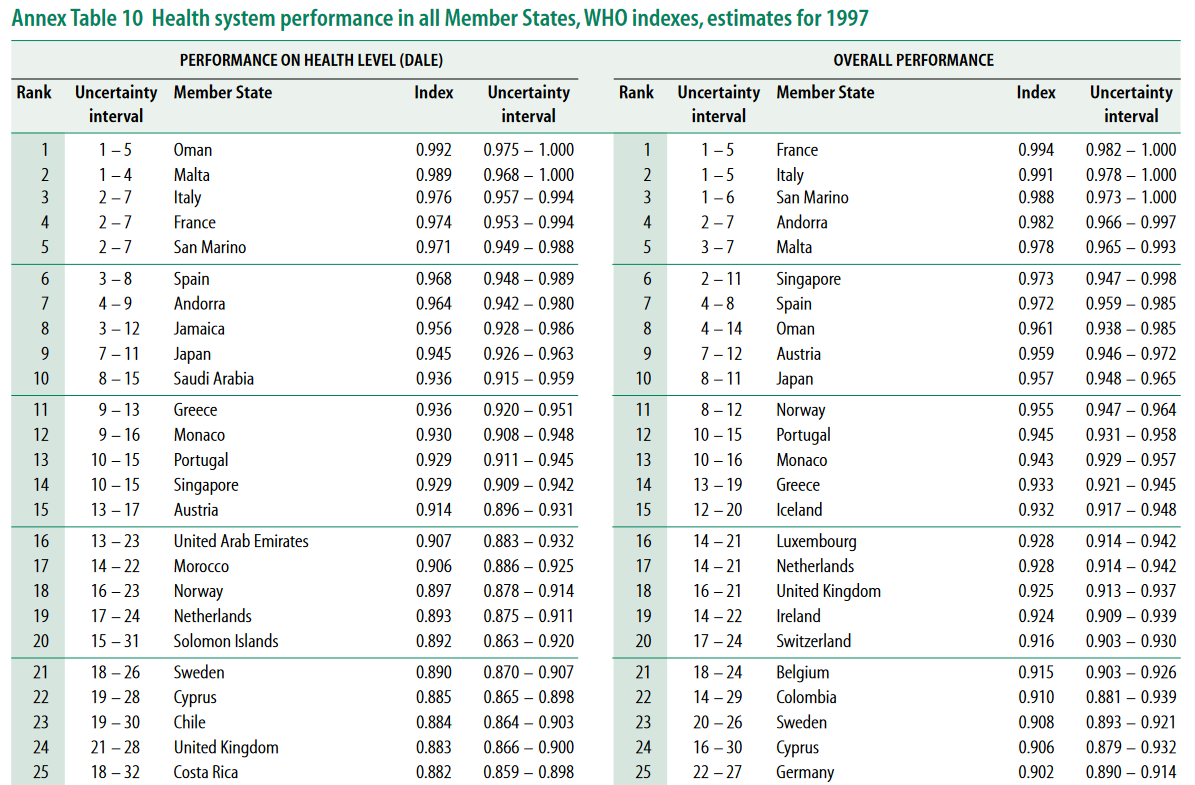
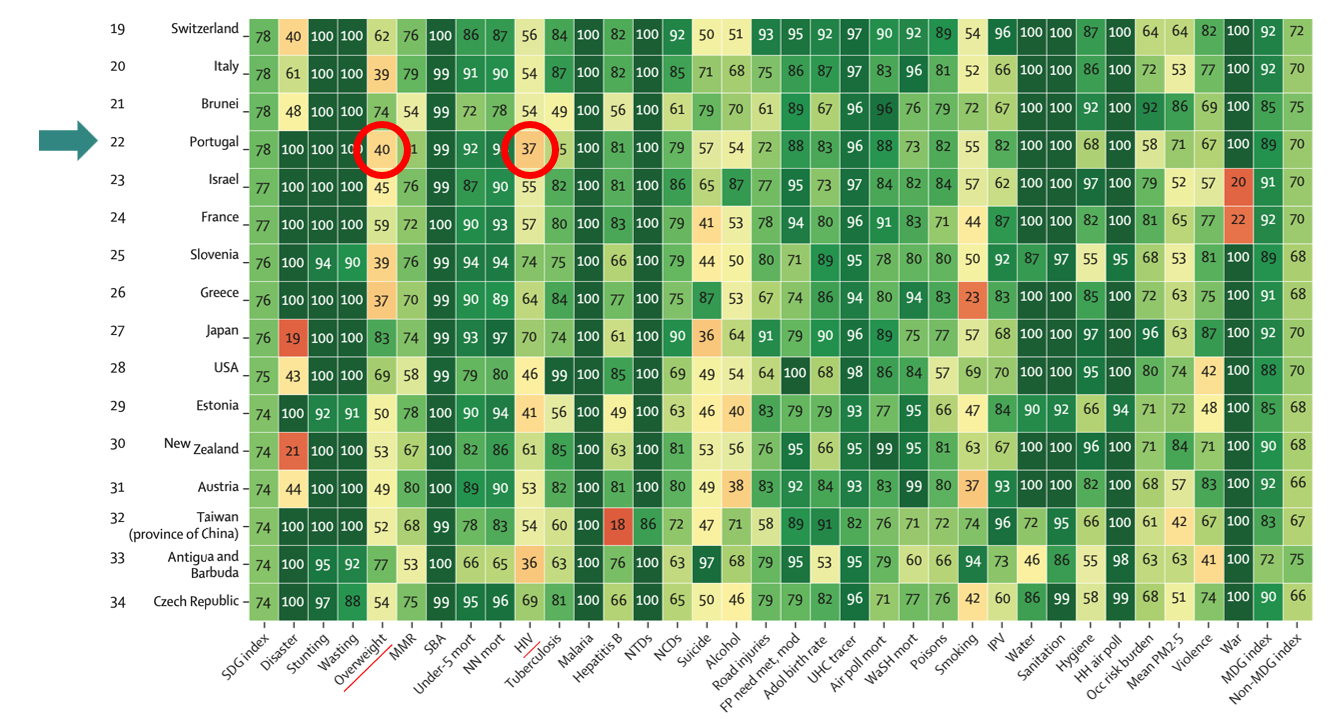
“Obviously, being in good health is avoiding dying,” he understood, “but it’s also being able to move around well, being able to see and hear, being able to think clearly, and not being in pain, not suffering from anxiety, and not being depressed. It’s common sense. These things really matter to how you live your life. But if you just focus on death, you miss them.” Enquanto médico de Saúde Pública, considero que a função mais distinta e nobre que posso desempenhar é a do planeamento em saúde. Apesar da sua complexidade e interdisciplinaridade, desde a biomedicina à psicologia comportamental, esta competência visa sobretudo capacitar mudanças em saúde. Para aqueles menos familiarizados, as fases do processo de planeamento incluem o diagnóstico da situação, a definição de prioridades e objetivos, a elaboração de uma estratégia e de um plano de intervenção; a sua execução e subsequentes monitorizações e avaliações. No entanto, nem sempre todas as etapas são implementadas, ainda menos vezes pela ordem correta, e mais raramente com o cumprimento das regras e tarefas subjacentes. Como uma introdução à Saúde Pública, nada mais correto será do que versar sobre a primeira fase – mais concretamente, sobre a problemática e problemas de um diagnóstico de saúde à escala nacional, internacional e global. Neste comentário, faz-se uma reflexão dirigida sobre a evolução do paradigma de planeamento em Saúde Global, mais concretamente, tendo em conta o livro “Epic Measures: One Doctor, Seven Billion Patients”, centrado na história de Chris Murray, fundador do Institute for Health Metrics and Evaluation e do projeto Global Burden of Disease. Até finais do século XX, o conhecimento da saúde e da doença a nível global era confiante e errado. Confiante, devido à autoridade e certeza afirmada pelas instituições que o mediavam, descreviam e iam reportando. Errado, pela incoerência interna e externa dos seus resultados. No entanto, era fácil identificar contrastes gritantes, conforme mostram os seguintes exemplos. Em 1980, numa altura em que a mortalidade infantil era um dos principais desafios de Saúde Global, a sua contabilização mundial poderia variar entre menos de 20 milhões e mais de 30 milhões, dependendo da fonte – Organização Mundial de Saúde (OMS) e Nações Unidas, respetivamente, representado uma diferença de 50%. Estes contrastes viriam noutros indicadores, como na esperança média de vida. No Paquistão, em apenas um ano, registar-se-ia um aumento desta de 51,8 para 59,1 anos, equivalente ao esperado para uma década de progresso. Já na Gâmbia, o mesmo indicador, em dois anos, sofreria uma redução de 43 para 33,5 anos – uma diminuição catastrófica. Quanto às diferenças observadas, vários eram os motivos teóricos destas incongruências: métodos de medição distintos, diferentes formas de gerar evidência, processamentos alternativos de dados, casos duplicados, codificações heterogéneas, entre muitos outros. Na prática, diferentes organismos políticos, com diferentes regras, duplicavam os seus esforços, dividindo-se nas suas conclusões e perdendo-se no seu foco. Além disso, os dados fornecidos pelos países poderiam estar incorretos. Quando estas organizações internacionais usavam fontes primárias de dados, atribuíam-se-lhes total credibilidade e validade, fazendo lembrar uma falácia de petição de princípio com o silogismo disposto. Primeira premissa: Os dados de saúde fornecidos por um país são corretos. Segunda premissa: Uma dada nação é a única autoridade para considerar os dados do seu país como corretos ou incorretos. Logo, todos os dados fornecidos por uma certa nação são os corretos, porque foi a própria nação a dá-los. No entanto, existem vários motivos para querer melhorar (ou até piorar) certos indicadores. Independentemente do medidor e do reportado, a verdade era que, no final do século XX, se continuava a morrer sem se saber quanto, nem porquê. Das duas mil milhões de mortes ocorridas desde 1970, só cerca de um quarto constava num registo de sistema vital acessível. Mesmo em 2010, ano em que aproximadamente 53 milhões de pessoas morreram, em 147 dos 192 países das Nações Unidas, não existiam certificados de óbito fidedignos, sendo que muitas vezes nem existiam quaisquer registos. Mesmo em países “mais ricos”, os registos clínicos ainda apresentam muitos dados omissos. “‘There was a lot more data collected on the fact of death rather than the cause of death, which requires a medical doctor to certify what the child died from, and medical doctors were in short supply,’ Lopez says.” Como não se sabia do que se morria, não se dirigiam esforços para o combate proporcional das doenças. Assim, aquando da identificação da tuberculose como a principal causa de morte por doenças infeciosas nos adultos, a maioria dos programas de saúde global focava-se apenas em doenças infantis. A ausência de um correto diagnóstico de situação levaria a uma desadequada definição de prioridades e alocação de recursos. Por conseguinte, nesta altura, como as principais causas de morte em adultos eram diferentes das que mais afetavam as crianças, seria necessário desenvolver novas estratégias e programas para lidar com pessoas e problemas diferentes. No entanto, não bastaria criar dois grupos distintos de projetos de intervenção em saúde, divididos por faixas etárias – era preciso criar um contínuo de estratégias e planos que tivessem impacto ao longo da vida: uma criança que precisa de hidratação oral para a diarreia, se curada, pode mais tarde contrair infeção por VIH. Conforme viria a ser reiterado, esta falha de planeamento resultaria numa inefetividade útil em Saúde Global. Num relatório publicado em 1990 no Simpósio Nobel em Estocolmo, descreviam-se as disparidades sobre a distribuição da doença e morte, e do financiamento de investigação da saúde. Estimava-se que 93% da carga de mortalidade prevenível verificava-se nos países em desenvolvimento. No entanto, dos 30 mil milhões de dólares investidos na investigação em saúde em 1986, apenas cerca de 5% foram dedicados a problemas específicos destes países. Estes contrastes criavam implicações infelizes: “Treating the most common cases cost less than $250 per death averted. Put in terms of cost per year of life saved, the tab wasn’t even $10.” Dado o inadequado e variável retrato do status quo, tornou-se imperativo definir novas regras para perceber e responder aos desafios reais do mundo. Se até então a mortalidade era vista como uma realidade de duas dimensões (idade do óbito e causa), tornou-se incontornável encontrar novas formas de caracterizá-la. Assim, Chris Murray, figura central do livro, introduziu o conceito de “years of life lost” (anos de vida perdidos), como forma de contabilizar a mortalidade precoce, bem como os “disability adjusted life years” (DALYs), que consideram a duração e magnitude da doença durante a vida. Para acompanhar as suas ideias inovadoras, era necessária uma introdução considerável e fundamentada do seu racional e da sua pertinência. Assim, estas ideais vieram a ser incorporados no World Development Report de 1993, financiado pelo Banco Mundial, cuja edição era dedicada ao investimento na saúde. Como o objetivo maior deste produto seria definir necessidades e prioridades para melhorar políticas de saúde, as doenças da International Classification of Diseases foram categorizadas em três grandes grupos, incluindo um total de 100 doenças e lesões responsáveis por quase todas as mortes e por mais de 90% da carga de doenças global atribuída à incapacidade. “In Group I were what almost everyone thought of when they considered the concerns of poor countries: communicable diseases contracted by contagion or infection and health problems related to being born or giving birth. In Group II were commonly considered “rich country” problems: noncommunicable diseases such as cancers, addictions, heart disease, and depression. In Group III were injuries, intentional and unintentional—poisoning, drowning, road accidents, suicide, and other grisly events—which, at the time, virtually no one studied on a global basis.” Assim, só no início dos anos 90, assistimos aos primeiros esforços de compilação e catalogação de dados mundiais sobre a mortalidade, as suas limitações, o reconhecimento do foco dos grandes programas de saúde em apenas algumas das áreas mais impactantes e a definição de novos indicadores e métodos de análise. Com a produção do World Health Report do ano de 2000 da OMS, Murray conseguiu cativar a atenção mundial. Na página 200 deste documento, algo novo e avassalador foi apresentado: uma classificação ordenada do desempenho geral dos sistemas de saúde de cada país, ajustando a esperança média de vida ajustada à incapacidade provocada pela doença. Figura 1. Classificação ordenada do desempenho geral dos sistemas de saúde de cada país em 1997. (DALE = disability-adjusted life expectancy). Retirado de: https://cdn.who.int/media/docs/default-source/health-financing/whr-2000.pdf Tão chocantes foram os resultados (que convido seriamente a todos a leitura) que Murray e a sua equipa de “Evidência e Informação para Políticas” da OMS foram acusados de sabotagem política. Os rankings apresentados contrastavam com as expectativas e auto-imagem dos delegados nacionais, incluindo inúmeros Ministros da Saúde, apesar de poucas objeções substanciais terem sido apresentadas. Ou estariam eles a fazer um mau trabalho na gestão da Saúde nos seus países, ou a “evidência” teria de estar errada. Na mudança de Diretor-Geral de 2006, reformas na direção da OMS levaram à redução da equipa de 22 elementos para apenas dois, sem Murray. Neste seguimento, este iniciou os trabalhos que levariam à criação do Institute for Health Metrics and Evaluation e ao projeto Global Burden of Disease (GBD), responsável pelo estudo da mortalidade e doença em diferentes países, momentos, e características demográficas. O GBD viria a quantificar as perdas em saúde provocadas por centenas de doenças, lesões e fatores de risco, para melhoria dos sistemas de saúde. Nos esforços de Saúde Global da OMS que se seguiram, abandonou-se a quantificação e comparação universal de indicadores objetivos por apreciações seletivas e enviesadas. A indexação parametrizada para os principais problemas de saúde deu lugar aos Objetivos de Desenvolvimento do Milénio (dirigidos inicialmente apenas a países em desenvolvimento) e, mais tarde, aos Objetivos de Desenvolvimento Sustentável (abrangente de todos os países). Apesar de parecerem inocuamente semelhantes, e até mais compreensivos, estas novas propostas apresentam limitações incontornáveis. Figura 2. Objetivos de Desenvolvimento do Milénio (em cima) e Objetivos de Desenvolvimento Sustentável (em baixo). Através de: https://www.researchgate.net/publication/335299485 Nos ODS, os objetivos individuais não estão hierarquizados tendo em conta o grupo de problemas de saúde ao qual pertencem – por exemplo, o alcoolismo não está integrado no grupo das doenças não transmissíveis, sendo um indicador independente. Para além disso, todos os indicadores recebem o mesmo peso no cálculo da média aritmética que constitui o valor atribuído a cada objetivo, e que se repete para calcular índice sumário para comparação entre países – dando a mesma importância ao suicídio, ao tabagismo e à obesidade. Assim sendo, o resultado desta alteração de sistema conduziu a um aumento da relevância de tópicos com menor impacto na saúde (como o caso dos envenenamentos) e a diminuição, remoção e aglomeração de indicadores importantíssimos (integrando doença mental, cardiovascular e músculo-esquelética num tópico único). Figura 3. Desempenho do índice dos ODS relacionados com a saúde, do índice dos ODM e do índice não relacionado com os ODM, bem como de 33 indicadores individuais relacionados com a saúde, por país (2015). Os países estão classificados pelo seu índice ODS relacionado com a saúde, do mais elevado para o mais baixo. Os indicadores foram escalados de 0 a 100. SDG=Sustainable Development Goal. MDG=Millennium Development Goal. MMR=maternal mortality ratio. SBA=skilled birth attendance. Mort=mortality. NN mort=neonatal mortality. NTDs=neglected tropical diseases. NCDs=non-communicable diseases. FP need met, mod=family planning need met, modern contraception. Adol=adolescent. UHC=universal health coverage. Air poll mort=mortality attributable to air pollution. WaSH=water, sanitation, and hygiene. IPV=intimate partner violence. HH air poll=household air pollution. Occ risk burden=burden attributable to occupational risks. PM2.5=fine particulate matter smaller than 2.5 μm. Adaptado e modificado de: http://dx.doi.org/10.1016/S0140-6736(16)31467-2. Para todo o caso, inúmero Programas Nacionais de Saúde, desde o Português até ao Luxemburguês, sofrem do mesmo pecado original, por nascerem das referências da OMS, com pouco foco em questões tão determinantes como os fatores de risco modificáveis (responsáveis por cerca de 48% da carga de doença), em detrimento de atenção sobrelevada para vigilância epidemiológica de doenças transmissíveis e afunilamento da avaliação da saúde pela mortalidade e não pela qualidade de vida.
Conclusão… No nosso paradigma de saúde, enfrentamos desafios inauditos. Inauditos, não por serem novos, mas por até há bem pouco tempo não existir forma de medir o seu impacto e de o comunicar de forma clara. Foi feito um progresso enorme ao nível da recolha e análise de dados que permitiu o desenvolvimento do nosso conhecimento atual sobre as causas de mortes e o seu impacto. No entanto, é incontornável a importância de medir a saúde de forma transparente e rigorosa. São esses os métodos que permitiram perceber que a população mundial continua a crescer, que está a envelhecer e que acumula cada vez mais doenças crónicas. São essas as abordagens que permitiram identificar a incapacidade em saúde como uma parcela crescente dos custos galopantes e insustentáveis da saúde. Certamente terão algo a dizer sobre a forma de resolver os desafios contemporâneos que enfrentamos. Para tal, e feito este diagnóstico de situação, é necessário definir prioridades relevantes e pertinentes para o investimento dos recursos e desenho de intervenções efetivas em saúde. Assim sendo, com esta análise crítica, foi me possível compreender que, os Objetivos de Desenvolvimento do Milénio e os Objetivos de Desenvolvimento Sustentável são referências insuficientes e desadequadas para orientar políticas e intervenções em saúde. Primeiro, porque não respeitam os próprios princípios de priorização de problemas decorrentes de diagnósticos de situação válidos. Segundo, porque são ultrapassados no sue racional e rigor por uma alternativa superior, em constante aprimoramento e resultados validados – o Global Burden of Diseases. Por último, é urgente mudar a forma como se pensa em saúde – ou melhor, na doença – ou ainda melhor, na morte. Os sistemas de Saúde inspirados nos ODS não seguem evidência atualizada, estão sujeitos a pressão política e falham no reconhecimento das prioridades com maior impacto para as populações, pobres e ricas. Há que dar importância à medição do que está realmente a acontecer para permitir que o que fazemos vá ao encontro das necessidades de quem servimos. Só depois, se poderá começar a fazer Saúde Pública. Autoria José Miguel Diniz Edição Teresa Carvalho Revisão Mariana Cardoso
0 Comentários
Deixe uma resposta. |
Contactos
|
Email
[email protected] |
Twitter
twitter.com/saudemaispubli1 |
Instagram
instagram.com/saudemaispublica |